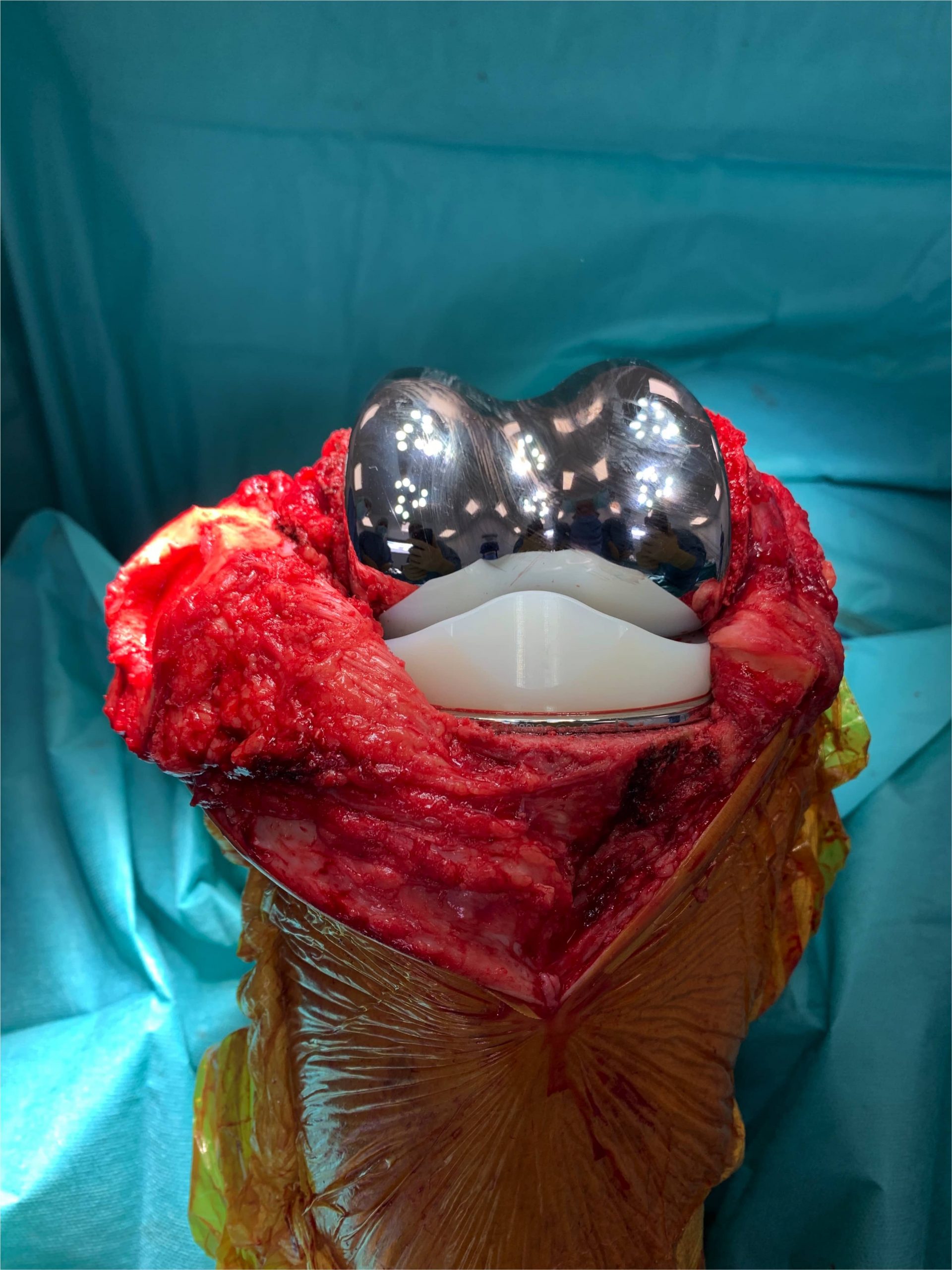
Prothèse totale du genou
La PTG consiste au remplacement prophétique complet de l’articulation du genou
Le recours à cette arthroplastie est nécessaire en cas de dégradation importante de l’articulation du genou et lorsque les différentes thérapeutiques médicales (Antalgiques, Anti infllammatoires, infiltration, visco supplementation, PRP) sont devenues inefficaces.
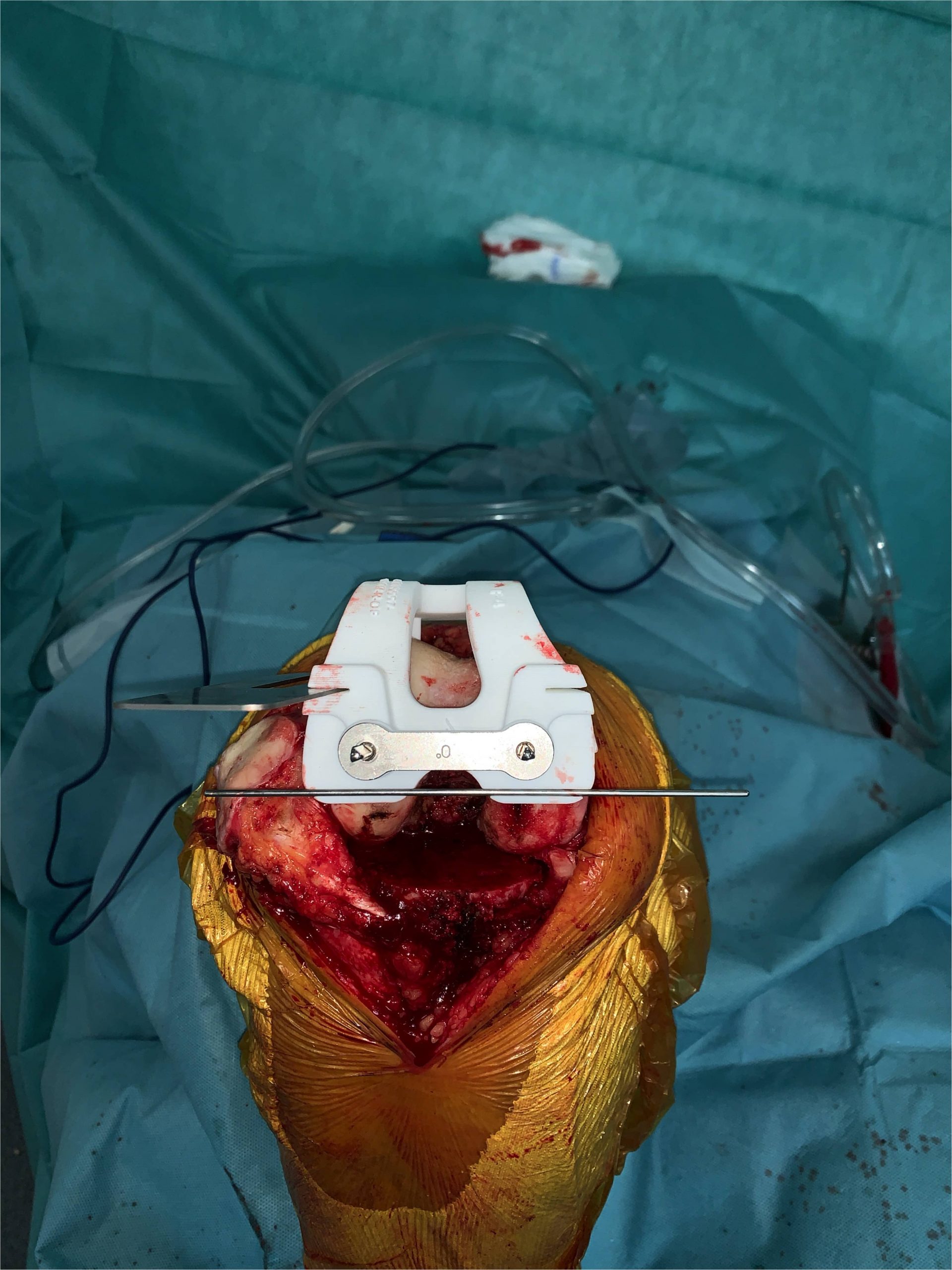
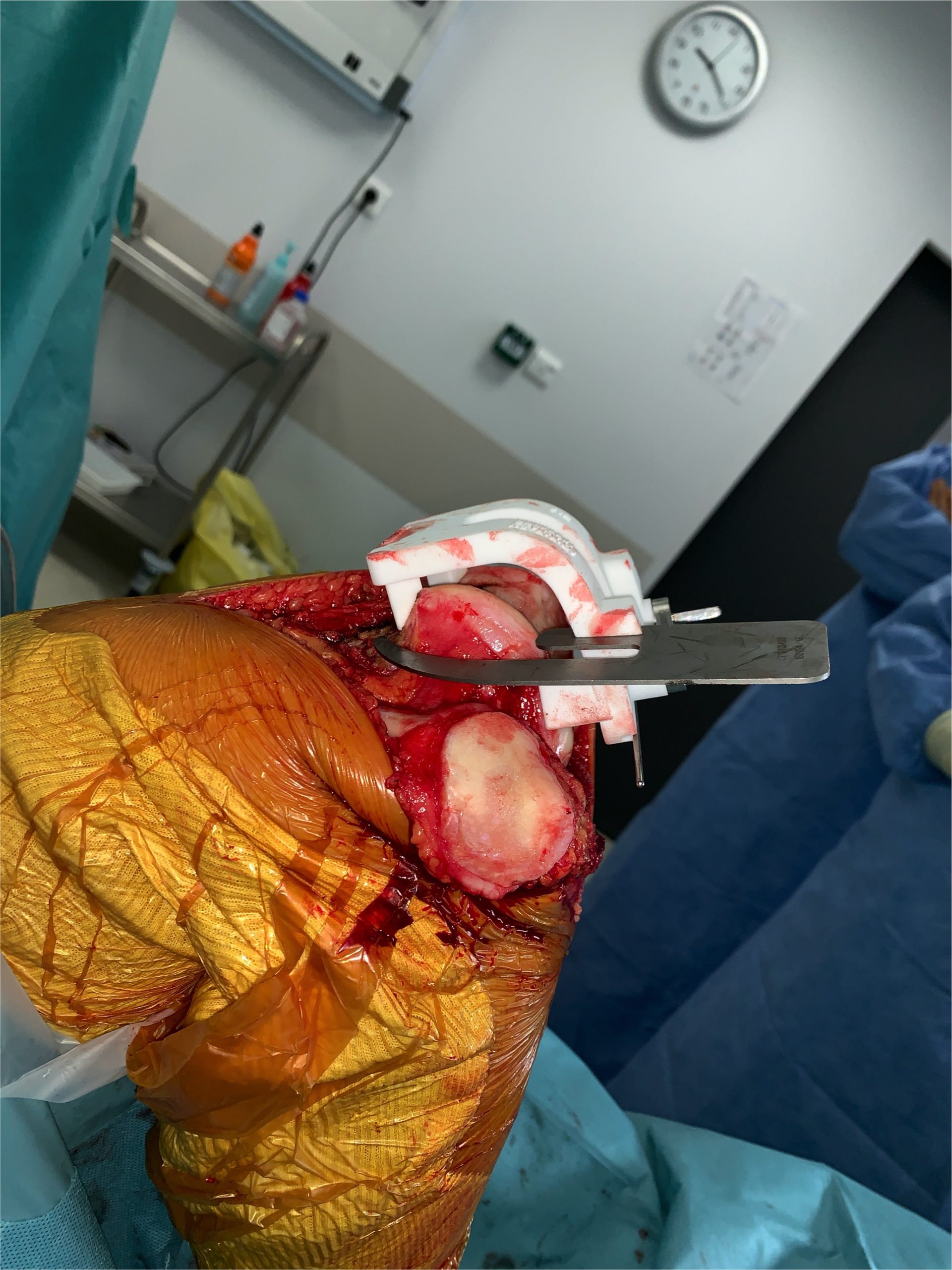
La mise en place de cette prothèse est un geste chirurgical complexe obéissant à des règles strictes afin de restituer un axe mécanique proche de 180° tout en respectant le complexe ligamentaire périphérique du genou. Ceci est le garant de la longévité du polyéthylène et part la même de la durée de vie de la PTG.
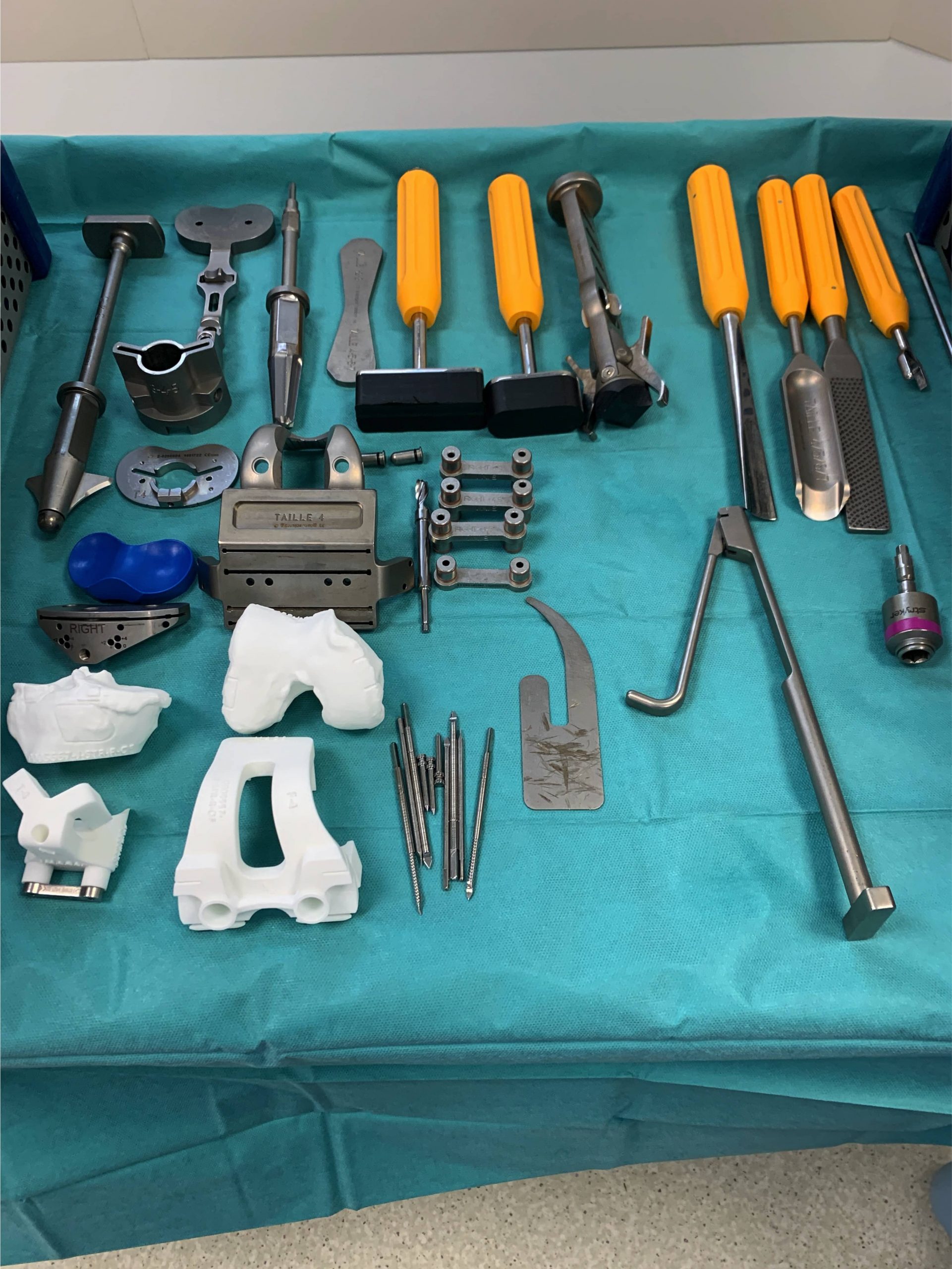
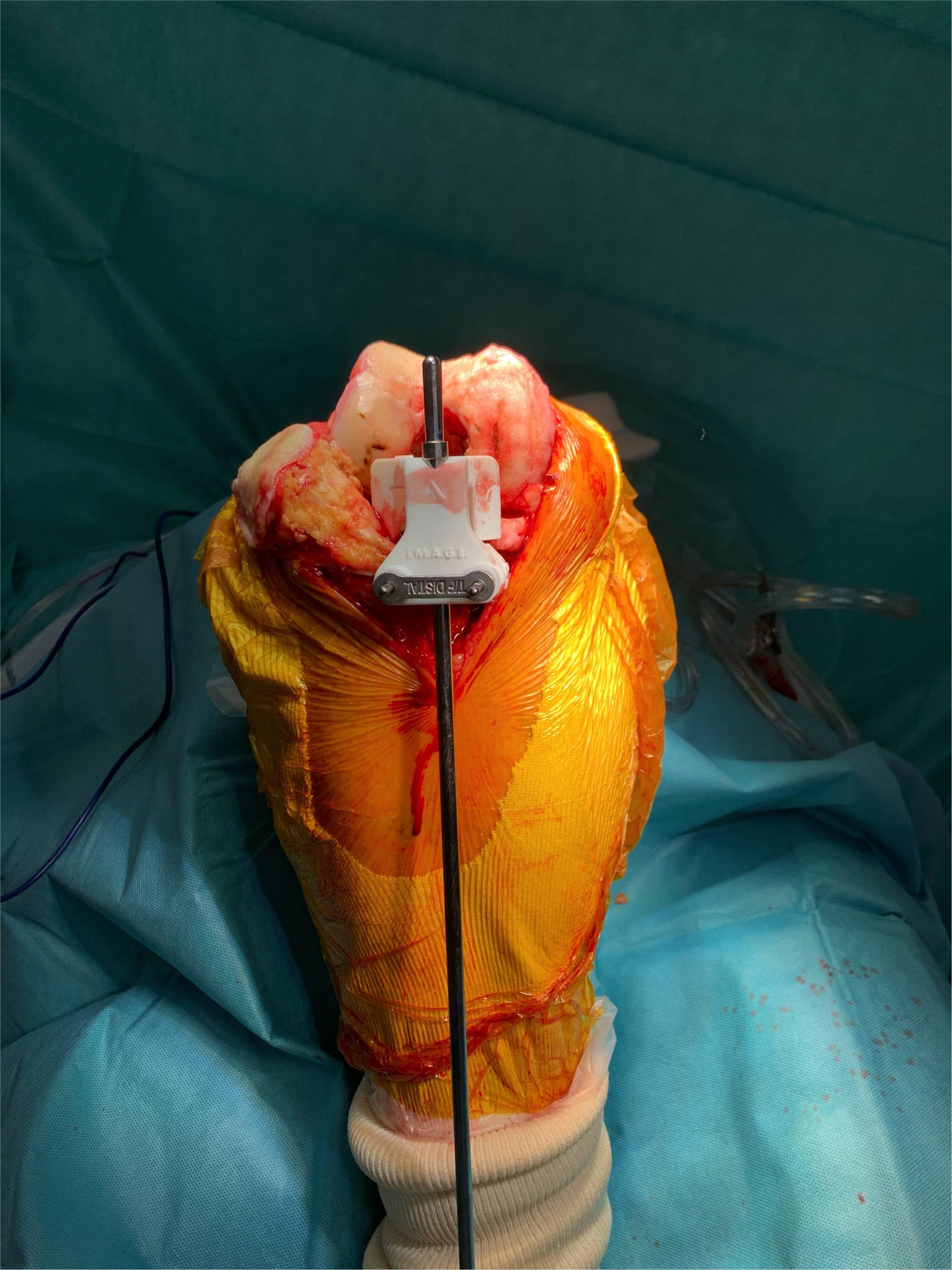
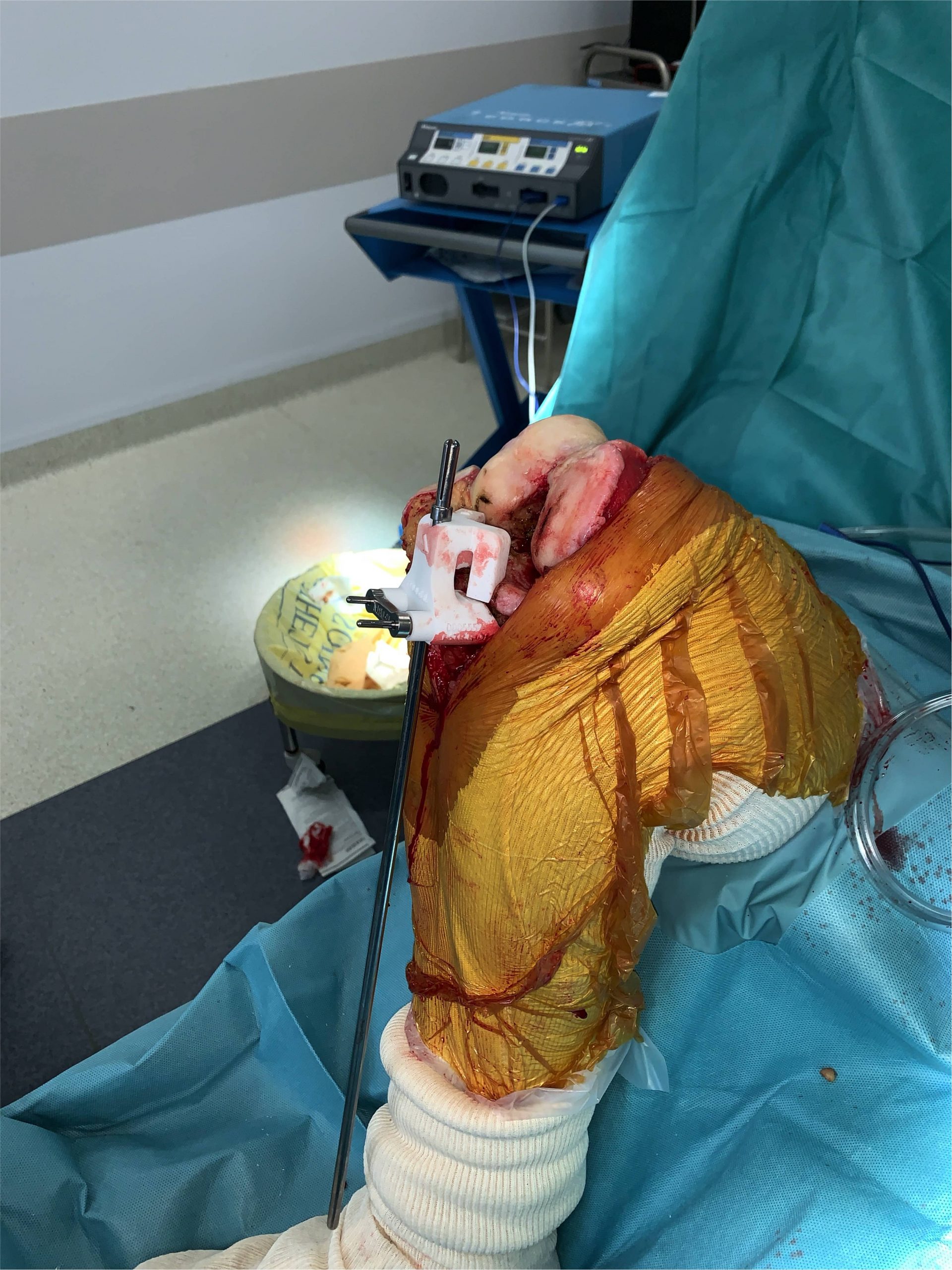
Pour ce faire il faut exposer chirurgicalement l’articulation du genou et pour réaliser les coupes osseuses. Pour permettre de préparer la mise en place des implants nous utilisons un « ancillaire » c’est à dire une série d’instruments composée de viseurs et guides de coupe tant au niveau fémoral que tibial qui sont utilisés pour choisir la taille des prothèses mais aussi pour réaliser les coupes osseuse précisément pour obtenir in fine un axe mécanique de 180° sans laxité ligamentaire ni en flexion ni en extension.
Les progrès technologiques ont permis d’améliorer les instruments de visée (ancillaires) en utilisant :
1La Navigation
A partir d’un scanner préoperatoire et de capteur mis en place sur le fémur et le tibia en per opératoire et en utilisant une console de navigation couplée à un ordinateur qui va guider le chirurgien en temps réel, dans le positionnement optimal des guides de coupe et des implants prophétiques.
2Le Bras robotisé
Il s’agit en fait d’une navigation couplée à un bras robotisé qui va réaliser les coupes osseuses à la place du chirurgien (qui ne fait que guider le bras), ce qui permet de se passer d’ancillaire. La mise en oeuvre de ce procédé est lourd tant financièrement que techniquement (nécessité d’un ingénieur spécialisé en salle d’opération) et pour un bénéfice qui n’a pas pour l’instant été prouvé. Mais l’effet commercial « Robot » en fait actuellement la technique que tout le monde veut avoir !

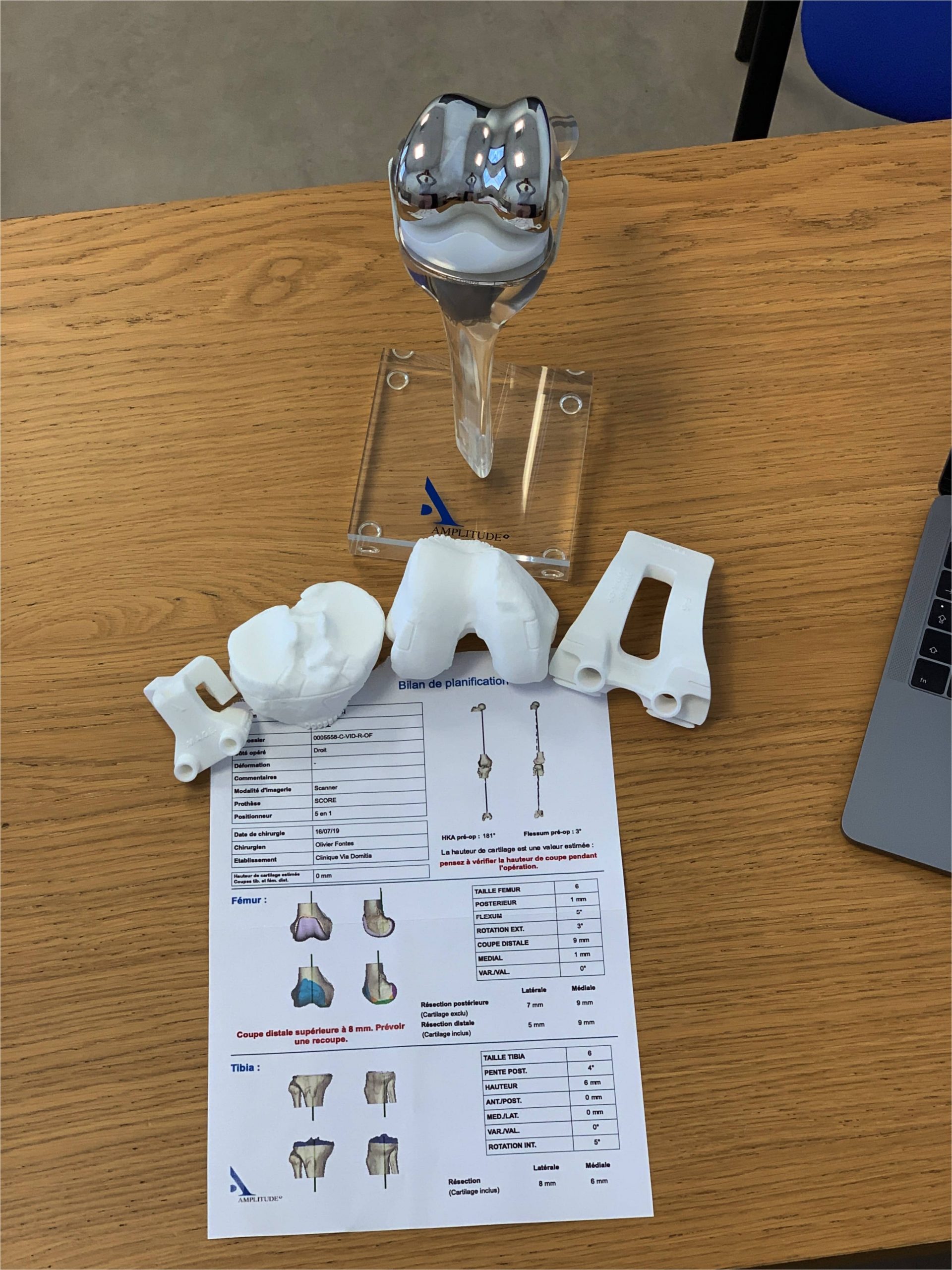
3Les Guides de coupe et PTG sur mesure
Cette technologie permet de fabriquer sur mesure, à partir d’un scanner du membre inférieur préopératoire, les guides de coupe adaptés à chaque patient pour obtenir la correction souhaitée dans les 3 plans de l’espace.
J’ai choisi ce procédé tout aussi précis que les précédents mais qui est moins lourd à mettre en œuvre en per opératoire et qui contrairement aux autres procédés est dénué de risque de fracture osseuse dues aux capteurs intra osseux.
Mais avant d'en arriver là...
Comment va se dérouler le parcours patient du candidat à la PTG ?
Avant la chirurgie
Une fois l’indication opératoire posée par le chirurgien en consultation , vous devrez réaliser un bilan préopératoire comprenant :
- Bilan cardiaque préopératoire avec un cardiologue (Systématique)
- Un bilan biologique (ordonnance remise à la consultation).
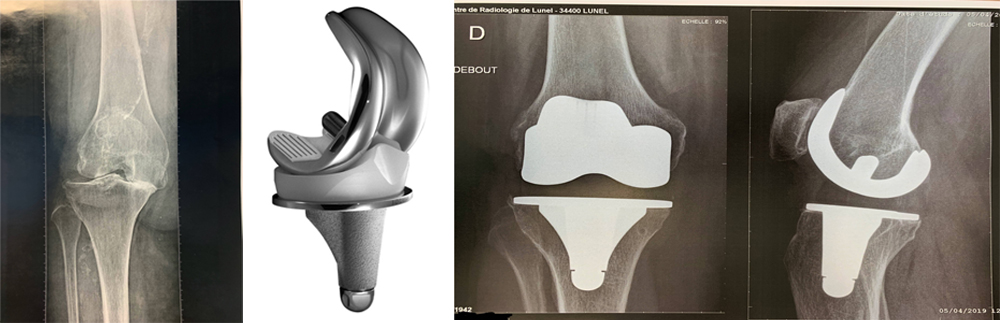
- Un bilan radiographique spécifique à la pose de la prothèse de genou comprenant notamment un grand cliché des 2 membres inférieurs pour mesurer l’axe des membres inférieurs.
- Si une PTG sur mesure est indiquée vous réaliserez un scanner spécifique que je vous prescrirais et qui devra être fait 4 semaines avant la chirurgie au moins, temps nécessaire pour traiter les images et pour fabriquer les guides de coupe sur mesure.
D’autre examen peuvent être demandés par le chirurgien ou l’anesthésiste en fonction de vos antécédents ou de vos traitements.
Avec le chirurgien vous choisirez une date opératoire, une fois celle ci fixée 2 consultations seront programmées:
- Consultation de pré anesthésie : celle ci est obligatoire ,vous y rencontrerez l’anesthésiste qui vous endormira le jour J . Il vous proposera l’anesthésie la plus adaptée à votre situation clinique et vous expliquera les procédés d’analgésie post opératoire .
- Consultation avec l’infirmier/ère coordinateur RAAC : Programmée en général le même jour que la consultation d’anesthésie , elle a pour but de vous expliquer tout votre parcours de soins et aussi d’organiser avec vous votre retour à domicile ( pansements par IDE, Kiné, attelle de compresso cryotherapie, medicaments) , il vous remettra aussi un livret explicatif.
Pour les patients rentrant à domicile, un prestataire de soins infirmiers est souvent prescrit par le chirurgien pour faciliter votre retour à domicile (Horus, Studio Santé), il mettra à votre disposition une attelle de compresso-cryothérapie et organisera vos soins infirmiers à domicile en étroite collaboration avec votre infirmière libérale. Mais tout cela aura été organisé en amont lors de la consultation avec l’IDE RAAC.
Vous serez contacté quelques jours avant votre opération par ce prestataire de soin à domicile qui vous livrera l’attelle GAMEREADY de compresso-cryotherapie avec laquelle vous devrez vous rendre à la clinique le jour de l’intervention. Vous la garderez 5 jours après l’opération.
L’hospitalisation
Vous serez hospitalisé le jour même ou la veille de votre intervention dans le secteur de Chirurgie Orthopédique et les derniers préparatifs vous seront expliqués par les infirmières du service. Après l’intervention vous resterez en surveillance post opératoire en salle de réveil dans le bloc opératoire pendant 2 à 3 heures en général. Ainsi pour une intervention qui dure une heure à une heure 30 selon les cas, vous serez absent de votre chambre pendant 3 à 5 heures. Il faudra en informer votre entourage pour éviter qu’ils ne s’inquiètent à tord. Vous recevrez systématiquement (sauf contre indication particulière) un traitement antibiotique (antibioprophylaxie) et un traitement anticoagulant pour réduire au maximum les risques d’infection post opératoire et de phlébite. La rééducation est quotidienne, commencée dès le jour de l’intervention. Le premier lever aussi se fera le jour de l’intervention et vous marcherez d’abord avec un déambulateur, puis rapidement avec 2 béquilles puis une seule. Vous commencerez très rapidement à apprendre à monter et descendre les escaliers.
La durée de l’hospitalisation est de 0 à 2 jours selon les patients et selon les cas.
Quasi toutes les PTG bénéficient actuellement du protocole de Récupération Amélioré Après Chirurgie (RAAC).
Si votre état de santé le permet et après discussion avec l’équipe médicale, cette intervention peut aussi se faire en AMBULATOIRE.
Après la chirurgie
Le retour au domicile se fait entre le jour même et le 2eme jour post opératoire, le passage en Centre de Rééducation est devenu rare et réservé aux patients vivants seuls et ne pouvant pas beneficier de soutient à domicile.
Vous prendrez le traitement médical adapté à votre cas prescrit avant la chirurgie et vous serez suivi par une infirmière libérale que vous choisirez (pansements, injections, surveillance …) et un kinésithérapeute libéral également qui fera la rééducation de votre genou, d’abord à votre domicile et ensuite à son cabinet.
Dès votre retour à domicile votre infirmière libérale viendra vous installer le dispositif de perfusion antalgique si vous en avez besoin, et vérifier vos constantes ainsi que votre pansement.
Votre vie avec une PTG
La conduite de la voiture sera possible à la fin du premier mois post opératoire. La difficulté est d’entrer et de sortir de sa voiture, pas de la conduire. En conséquence, dès que vous pourrez facilement entrer et sortir de votre voiture alors vous pourrez la conduire. La reprise de vos activités professionnelles sera décidée par votre chirurgien en fonction du métier que vous exercez et de l’évolution de votre récupération. Elle se fait entre 2 et 5 mois après l’intervention. La reprise des activités sportives sera codifiée par votre chirurgien. Certains sports peuvent participer à la rééducation et à la récupération fonctionnelle et pourront être débutés dès le deuxième mois post opératoire, ce sont le vélo d’intérieur, et la natation. D’autres sports pourront être repris après le troisième mois: vélo, plongée, golf, gymnastique, danse, voile, bowling, randonnée. Si votre niveau pré opératoire était très bon alors vous pourrez aussi reprendre en évitant les compétitions, le tennis (terre battue en double) et le patinage. Certains sports par contre seront très fortement déconseillés pour éviter l’usure ou la casse de la prothèse : course à pied, ski, sports de combats, sports collectifs, squash. La reprise des activités sexuelles se fera progressivement à partir de la quatrième semaine. Que l’opéré soit un homme ou une femme il est recommandé qu’il soit sur le dos. A partir du quatrième mois tout est permis.
Les résultats et les complications des PTG
Les résultats sont excellents dans la plupart des cas. Les douleurs disparaissent rapidement, la marche s’améliore très régulièrement et redevient normale. Les cannes sont habituellement abandonnées entre la fin du premier et la fin du deuxième mois après l’opération. Une canne est parfois conservée lorsque vous sortez de votre domicile pour apporter sécurité et protection. On oublie sa prothèse entre le 6ème et 12ème mois. La durée de vie moyenne d’une prothèse de genou varie de 15 à 25 ans, pour celles qui ont été posées à cette époque. Nous ignorons ce que sera la survie moyenne des prothèses que nous posons actuellement mais l’examen des radiographies de ces prothèses fait penser qu’elles dureront probablement beaucoup plus longtemps. Il faut se souvenir que 15 ans après la mise en place d’une PTG, plus de 90% des prothèses ont donné un bon résultat et n’ont pas nécessité de reprise chirurgicale. Un certain nombre de complications sont cependant possibles comme dans tout acte chirurgical. Il faut se souvenir qu’il n’y a pas de chirurgie sans risques. Cette liste n’est pas exhaustive, mais énumère les complications les plus fréquentes.
1- Des complications générales
Elles sont susceptibles de survenir dans les suites immédiates: phlébites, embolies pulmonaire, décompensation d’une maladie déjà présente (voir facteurs de risques). La fréquence de ces complications a beaucoup diminué du fait de la haute technicité des méthodes d’anesthésie, de chirurgie, de rééducation et des traitements médicamenteux postopératoires, notamment antibiotiques et anticoagulants.
2- L’hématome post opératoire
Il s’agit d’une collection de sang sur le trajet de l’intervention, superficiel ou profond au contact de la prothèse. Il est favorisé par les traitements anti coagulants ou anti agrégants plaquettaires mais aussi par toutes les pathologies pré existantes qui diminuent l’efficacité des facteurs de la coagulation (insuffisance hépatique ou diminution des plaquettes par exemple). Le plus souvent une reprise chirurgicale sera nécessaire.
3- L’infection
Elle est devenue très rare car elle est combattue lors de la première intervention.
- Préparation cutanée avec ablation des poils et douche antiseptique avant l’intervention
- Elimination de tous les foyers infectieux potentiels : dentaires, urinaires, cutanés …
- Utilisation d’antibiotiques pendant et après l’intervention (Antibioprophylaxie)
- Asepsie des salles interventionnelles avec réduction des particules dans l’air grâce à des flux qui filtrent l’air et le font circuler depuis les zones de filtration vers l’extérieur de la salle (flux laminaires et pression positive)
- Nettoyage antiseptique de toutes les surfaces des salles d’opération avant chaque intervention
- Contrôle fréquent de ces surfaces par des prélèvements pour analyse bactériologique.
Cependant dans un petit nombre de cas peut survenir une surinfection post opératoire. Elle nécessitera alors d’identifier le germe responsable et de réopérer le patient pour nettoyer le site opératoire et éventuellement retirer la prothèse. On pourra alors le plus souvent remettre en place une nouvelle prothèse et cette intervention sera suivie d’un traitement antibiotique adapté (Antibiothérapie) dont les modalités seront fixées en commun par le chirurgien, l’anesthésiste et un spécialiste infectiologue.
4- La désunion de la cicatrice ou le retard de cicatrisation
Elles sont rares mais liés au fait que la mobilité du genou entraine des tensions sur les deux berges de la cicatrice. Ils sont favorisés par le diabète, les traitements cortisonés et l’existence d’autres interventions chirurgicales antérieures.
5- La raideur
Il s’agit d’une limitation de la récupération de la mobilité du genou opéré. Soit par manque de flexion, soit par manque d’extension (flexum). La mobilité d’une PTG doit être l’extension complète et une flexion de 90° à un mois et 130° à 3 mois. Lorsque l’évolution est insuffisante, parfois le chirurgien décide de réaliser une mobilisation sous anesthésie générale. Il s’agit d’une séance de rééducation sous anesthésie, faite au bloc opératoire par le chirurgien, qui n’est plus limité par la douleur. Les adhérences responsables de la raideur vont céder et le gain en mobilité est en général très satisfaisant.
6- La rupture des implants
7- Les complications nerveuses
Celles, à type de paralysie sciatique poplitée externe sont exceptionnelles (<1%).
8- L’inégalité de longueur des membres inférieurs n’existe pas après PTG.
9- Le descellement
C’est à dire la mobilisation progressive de la prothèse par faillite de la fixation osseuse, menace l’évolution à long terme des prothèses en particulier cimentées. Des douleurs à la marche puis même en se tournant dans le lit inquiètent le patient. Elles sont devenues exceptionnelles depuis que nous utilisons des prothèses non contraintes.
10- L’usure du PE
L’usure est très rare ; elle peut toutefois survenir et nécessiter une reprise chirurgicale pour remettre un PE neuf. Elle est devenue plus rare et plus tardive depuis que nous utilisons des prothèses non contraintes à plateaux mobiles.
11- L’instabilité rotulienne
Cela va des simples douleurs à la descente des escaliers à la vraie luxation de la prothèse rotulienne. Parfois il faudra ré intervenir pour stabiliser la rotule et supprimer l’instabilité.
12- Les douleurs
La très grande majorité des opérés oublie complètement son genou, et ne ressent plus aucune douleur. Certains ressentent quelques douleurs intermittentes plus ou moins gênantes et parfois difficiles à expliquer.